
Manual Epidemilogi Lapangan CDC
Halaman ini adalah terjemahan dalam bahasa indonesia dari Epidemic Intelligence Service CDC
Lihat Versi AsliBab 3: Melaksanakan Investigasi Lapangan
Michael E. King, Diana M. Bensyl, Richard A. Goodman, Sonja A. Rasmussen
Pendahuluan
Ketika terjadi ancaman terhadap kesehatan-masyarakat, ahli epidemiologi menjadi responder yang siap menyelidiki masalah tersebut. Mereka dapat mengidentifikasikan penyebab dan faktor risiko, melakukan tindakan pencegahan dan pengendalian, dan berkomunikasi dengan semua pihak yang terlibat. Investigasi- lapangan epidemiologis adalah fungsi inti epidemiologi dan merupakan cara paling nyata untuk mengubah informasi menjadi tindakan guna memastikan kesehatan dan keselamatan masyarakat (lihat Bab 1 ). Bab ini menjelaskan langkah demi langkah proses yang diperlukan dalam melakukan investigasi epidemiologi lapangan. Sepuluh langkah yang dibahas di sini merupakan pengembangan dan penyempurnaan dari langkah-langkah yang telah diajarkan dalam kursus tahunan Epidemic Intelligence Service dari Centers for Disease Control and Prevention (CDC) yang tercantum di tiga edisi terdahulu dari manual ini (textbook of Field Epidemiology), dan dalam program instruksional CDC lainnya. Ke-10 langkah yang dibahas di sini serupa dengan yang dipaparkan dalam publikasi instruksional epidemiologi lainnya ( 1,2,3,4,5 ). Daftar tilik akan hal-hal yang perlu diingat dan diterapkan, serta sejumlah contoh disediakan untuk memperjelas aspek-aspek kunci dan meningkatkan kegunaan praktis dari pembahasan. Bab ini menjelaskan investigasi lapangan dalam konteks respons kesehatan-masyarakat terhadap dugaan Kejadian Luar Biasa (KLB) penyakit menular akut, namun, pendekatan ini juga dapat diterapkan untuk skenario dan masalah lain.
PERTIMBANGAN LATAR BELAKANG
Suatu KLB didefinisikan sebagai “terjadinya kasus penyakit yang lebih banyak dari yang diperkirakan di daerah tertentu atau pada sekelompok orang tertentu selama periode waktu tertentu” ( 1 ). Istilah epidemi digunakan bila kasus yang teridentifikasi lebih banyak dari biasanya dan tersebar di wilayah geografis yang lebih luas. KLB adalah situasi yang umumnya membutuhkan respons kesehatan-masyarakat yang cepat. Pemberitahuan dugaan KLB dapat berasal dari berbagai sumber, antara lain dokter yang cermat, ilmuwan laboratorium, data surveilans kesehatan-masyarakat, atau media.
Setelah keputusan untuk memulai investigasi dibuat, sangat penting untuk menentukan tujuan investigasi. Investigasi lapangan terhadap skenario KLB yang biasa terjadi memiliki tujuan standar dan metode yang telah teruji dan dapat diimplementasikan dengan cepat. Misalnya, karena KLB penyakit yang ditularkan melalui makanan (foodborne) atau air (waterborne) cara penularannya telah diketahui (yaitu menyebar melalui kontak dengan orang yang terinfeksi, hewan, makanan atau air yang terkontaminasi), ahli epidemiologi telah menyusun kuesioner untuk merumuskan hipotesis (National Hypothesis Generating Questionnaire) (6) untuk membantu merumuskan hipotesis dan mengumpulkan informasi demografis dan exposure spesifik dari penderita. Sebaliknya, banyak KLB yang pada awal terjadinya tidak memiliki penyebab yang jelas atau telah diketahui sebelumnya. Hal ini menjadi tantangan bagi ahli epidemiologi untuk menetapkan tujuan yang jelas lebih awal—walaupun masih terlalu luas dan dapat diperbaiki sesuai dengan perkembangan investigasi—serta untuk menghasilkan hipotesis ( Kotak 3.1 ).
Bagaimana Definisi Kasus dan Fokus KLB Berubah: Infeksi Virus Zika
Zika pertama kali diidentifikasi bukan pada manusia pada tahun 1947 dan dikaitkan dengan penularan melalui nyamuk. Sejak itu, para peneliti terus belajar dan mengadaptasi informasi baru tentang penularan Zika. Sebelum tahun 2007, ketika KLB skala besar terjadi untuk pertama kalinya, Zika bukanlah penyakit yang menjadi perhatian khusus mengingat jumlah orang yang terserang tidak banyak. Pada tahun 2008, hubungan seksual diduga merupakan cara penularan Zika, akan tetapi tidak mungkin untuk memastikan cara penularan ini karena jumlah kasus sangat terbatas. Kasus virus Zika kemudian meningkat secara eksponensial pada tahun 2015. Investigasi awal mengindikasikan telah terjadi penularan dari ibu ke anak di kalangan ibu hamil, dan dikonfirmasikan satu kasus yang ditularkan melalui hubungan seksual. Setiap kali peneliti mempelajari informasi baru, definisi kasus harus disesuaikan dan fokus pengumpulan informasi harus diperluas dengan mempertimbangkan cara penularan multipel.
Sumber: Diadaptasi dari Referensi 7 .
Pada akhirnya, urgensi untuk melakukan investigasi lapangan dan tekanan untuk menemukan jawaban dengan cepat akan selalu ada. Misalnya, survei cepat atau desain studi lain yang digunakan dalam investigasi KLB mungkin tidak memiliki power statistik atau bukti kausalitas yang sering kali bisa didapat dalam studi penelitian prospektif. Demikian juga, keterlambatan dalam mengumpulkan spesimen yang akan diuji akan menghambat penentuan patogen dan cara penyebarannya, yang pada akhirnya akan mengakibatkan terlambatnya pelaksanaan tindakan pengendalian. Sedangkan, tujuan dari investigasi epidemiologis adalah memberikan hasil tepat waktu dan akurat. Dengan adanya tuntutan ini, koordinasi dengan semua mitra dan penetapan prioritas sejak dini merupakan kunci keberhasilan investigasi.
INVESTIGASI
Ahli epidemiologi menggunakan pendekatan multifaset yang sistematis untuk investigasi lapangan ( Kotak 3.2 ). Meskipun langkah-langkah ini disajikan dalam urutan numerik, langkah-langkah tersebut bisa dilakukan secara tidak berurutan atau dilakukan secara bersamaan sesuai kebutuhan investigasi. Misalnya, dalam keadaan tertentu, bisa dilakukan dan bahkan dianjurkan untuk melakukan tindakan pengendalian segera setelah pemberitahuan dan konfirmasi KLB. Sering kali, langkah-2 (Konfirmasi Diagnosis) dan langkah-3 (Menentukan Adanya KLB) dilakukan secara bersamaan. Kedua langkah ini memerlukan kolaborasi (atau kerja sama tim) antara petugas kesehatan-masyarakat, personel laboratorium, dokter, dan pemangku kepentingan lainnya sejak awal investigasi.
Sepuluh Langkah Investigasi Lapangan
- Menyiapkan kegiatan lapangan
- Mengonfirmasi diagnosis
- Menentukan adanya KLB
- Mengidentifikasi dan menghitung kasus (membuat definisi kasus dan membuat daftar baris)
- Mentabulasi dan membuat ringkasan data berdasarkan waktu, tempat, dan orang (epidemiologi deskriptif)
- Mempertimbangkan apakah tindakan pengendalian sudah dapat diterapkan. (Catatan: langah-langkah pengendalian harus dipertimbangkan lagi setelah studi yang lebih sistematis selesai)
- Mengembangkan dan menguji hipotesis
- Merencanakan studi yang lebih sistematis
- Menerapkan—jika belum dilakukan—dan melakukan evaluasi tindakan pengendalian dan pencegahan
- Mengkomunikasikan temuan (merangkum investigasi untuk kepentingan otoritas yang meminta bantuan dan menyiapkan laporan tertulis)
Sumber: Diadaptasi dari Referensi 8
Langkah 1. Menyiapkan Kegiatan Lapangan
Langkah pertama yang penting dalam setiap investigasi lapangan adalah menangani aspek operasional yang terkait dengan persiapan kegiatan lapangan (lihat Bab 2 ). Termasuk dalam persiapan ini adalah memastikan semua orang yang terlibat sepakat dengan tujuan investigasi dan persetujuan resmi untuk investigasi lapangan telah diterima. Permintaan bantuan secara resmi harus dikeluarkan oleh pejabat yang berwenang. Sebagai contoh, ketika suatu negara bagian meminta bantuan CDC untuk melakukan investigasi, gubernur atau petugas kesehatan-masyarakat terkait, seperti ahli epidemiologi negara bagian akan diberi wewenang untuk mengajukan permintaan bantuan. Selain itu, peran dan tanggung jawab mereka yang terlibat dalam investigasi harus dipaparkan dengan jelas. Pada sebagian besar investigasi, pengujian laboratorium merupakan hal yang sangat penting. Oleh karena itu, diskusi dengan sejawat laboratorium tentang jenis pengujian dan spesimen perlu dilakukan sebelum investigasi lapangan dimulai. Persiapan yang berkaitan dengan keselamatan tim lapangan (misalnya, apakah alat pelindung diri akan dibutuhkan) juga harus dipertimbangkan dalam langkah pertama ini. Memastikan bahwa persiapan awal untuk investigasi lapangan ini telah dilakukan secara menyeluruh akan mencegah terjadinya kesalahpahaman dan masalah lain di kemudian hari.
Langkah 2. Mengonfirmasi Diagnosis
Mengonfirmasi atau memverifikasi diagnosis, sejauh memungkinkan, memastikan bahwa Anda benar-benar mengatasi masalah yang dilaporkan dan telah berhasil mengesampingkan kesalahan diagnosis dan potensi kesalahan laboratorium. Misalnya, dalam suatu KLB penyakit menular, klaster infeksi palsu—akibat kesalahan diagnosis dan laboratorium—dapat mengakibatkan KLB semu (pseudoepidemic). Istilah KLB semu ini merujuk pada situasi ketika ditemukan peningkatan hasil uji positif atau peningkatan incidence suatu penyakit yang bukan diakibatkan oleh peningkatan kasus yang sebenarnya. Diagnosis dapat dikonfirmasi dengan menerapkan beberapa atau semua kegiatan berikut:
- Mewawancarai orang-orang yang terkena dampak;
- Pemeriksaan klinis orang yang terkena dampak oleh petugas kesehatan, jika diindikasikan dan memungkinkan;
- Pengkajian rekam medis dan informasi klinis terkait lainnya (misalnya, radiografi dan hasil pemeriksaan penunjang lainnya); dan
- Mengonfirmasi hasil uji laboratorium; perlu dikonsultasikan dengan ahli laboratorium atau personel lain jika ahli epidemiologi tidak memiliki keahlian untuk menilai kecukupan, akurasi, atau arti dari temuan laboratorium.
Meskipun data laboratorium merupakan penghubung terbaik, dan satu-satunya, yang mengaitkan penyebab dengan dugaan kasus, tidak semua kasus memerlukan konfirmasi laboratorium untuk melakukan tindakan lebih lanjut. Langkah yang berkaitan dengan konfirmasi diagnosa adalah mendapatkan spesimen (misalnya, strain mikrobiologis yang sudah diisolasi) sebelum spesimen tersebut dibuang sehingga spesimen akan tersedia untuk analisis lebih lanjut jika timbul pertanyaan-pertanyaan baru selama investigasi.
Langkah 3. Menentukan Adanya KLB
Penentuan adanya suatu KLB kadang-kadang merupakan langkah sulit yang harus diselesaikan sebelum menentukan sumber daya program yang dibutuhkan untuk melakukan investigasi secara penuh. Langkah ini juga diperlukan untuk menyingkirkan masalah palsu (misalnya, KLB semu atau peningkatan pelaporan yang disebabkan oleh artefak surveilans). Seperti yang telah disebutkan sebelumnya, KLB semu merupakan klaster nyata dari infeksi palsu (misalnya, spesimen laboratorium yang terkontaminasi) atau klaster artefak infeksi nyata (misalnya, peningkatan jumlah kasus yang dilaporkan sebagai akibat dari perubahan dalam prosedur surveilans yang digunakan oleh departemen kesehatan atau dilaksanakan oleh sistem pelayanan kesehatan) ( 9 ). KLB semu berpotensi menimbulkan risiko terjadinya pengobatan yang tidak perlu atau tidak tepat, dan prosedur diagnostik yang tidak diperlukan.
Untuk mengonfirmasi adanya KLB, tim investigasi lapangan terlebih dahulu harus membandingkan jumlah kasus selama periode dugaan KLB dengan jumlah kasus yang diperkirakan terjadi selama jangka waktu non-KLB dengan cara:
- Menetapkan perbandingan kerangka waktu dugaan epidemi yang dicurigai dengan mempertimbangkan, misalnya, periode waktu (misalnya: jam, hari, minggu, atau bulan) sebelum masalah yang sedang terjadi, atau periode waktu yang sama dari tahun sebelumnya.
- Mempertimbangkan potensi masalah atau keterbatasan dalam menentukan perbandingan kerangka waktu (misalnya, kurangnya data, variasi atau kurangnya definisi kasus, pelaporan yang tidak lengkap, sistem surveilans yang tidak efisien); dan
- Menghitung rate (kejadian), bila memungkinkan, antara periode masalah saat ini dan periode pembanding.
Untuk masalah tertentu, KLB dapat dikonfirmasi dengan cepat dengan menggunakan data surveilans yang ada. Namun, pada KLB lain, diperlukan jangka waktu yang lama untuk memastikan suatu KLB. ( Kotak 3.3 ).
Menetapkan Data Dasar untuk Mengonfirmasi KLB
Setelah Morbidity and Mortality Weekly Report CDC pada bulan Juni 1981 melaporkan adanya klaster kasus pneumonia Pneumocystis di kalangan laki-laki yang tinggal di Los Angeles, investigasi berikutnya membutuhkan waktu sekitar 6 bulan untuk menegakkan surveilans dan data dasar yang mengonfirmasi fase awal dari apa yang kemudian dikenal sebagai epidemi nasional Human Immunodeficiency Virus/Acquired Immunodeficiency Syndrome (HIV/AIDS)
Sumber: Diadaptasi dari Referensi Referensi 10, 11
Langkah 4. Mengidentifikasi dan Menghitung Kasus
Tujuan dari langkah ini adalah untuk mengidentifikasi, atau memastikan, sebanyak mungkin kasus tanpa memasukkan non-kasus. Secara praktis, langkah ini dilakukan melalui penggunaan skema klasifikasi—definisi kasus (lihat diskusi berikut)—yang memaksimalkan sensitivitas (yaitu, mengidentifikasi dengan benar orang yang memiliki kondisi kasus [positif yang sebenarnya]) dan mengoptimalkan spesifisitas (yaitu, tidak memasukkan orang yang tidak memiliki kondisi kasus [positif palsu]) (lihat Kotak 3.4 ).
DEFINISI KASUS SEDERHANA DAN RUMIT
Contoh Definisi Kasus Sederhana
KLB virus Zika (ZIKV) 2007 di Yap menggunakan definisi kasus berikut:
Definisi kasus:
Seorang pasien dengan dugaan penyakit mengalami ruam makula atau papular generalisata, artritis atau artralgia yang terjadi secara akut, atau konjungtivitis nonpurulen selama periode 1 April hingga 31 Juli 2007.
Klasifikasi kasus:
Kami menganggap pasien terkonfirmasi menderita penyakit virus Zika jika RNA virus Zika terdeteksi dalam serum atau jika semua temuan berikut ini ada: antibodi IgM terhadap virus Zika (terdeteksi dengan ELISA), virus Zika dengan titer PRNT90 minimal 20, dan rasio titer virus Zika PRNT90 terhadap virus dengue dengan titer PRNT90 minimal 4.
Pasien akan diklasifikasikan sebagai kasus probable virus Zika jika antibodi IgM terhadap virus Zika terdeteksi oleh ELISA, titer virus Zika PRNT90 setidaknya 20, rasio titer PRNT90 virus Zika terhadap virus dengue Titer PRNT90 kurang dari 4, dan RNA virus Zika tidak terdeteksi oleh RT-PCR atau sampel serum tidak memadai untuk kinerja RT-PCR.
Contoh Definisi Kasus Rumit
Perhatikan bagaimana definisi kasus berubah dari definisi kasus pada tahun 2007 ketika para peneliti telah mempelajari tentang penularan ZIKV secara lebih mendalam.
Kriteria Laboratorium untuk Diagnosis Infeksi mutakhir ZIKV:
- Kultur ZIKV dari darah, cairan tubuh, atau jaringan; ATAU
- Deteksi antigen ZIKV atau asam ribonukleat (RNA) virus dalam serum, cairan serebrospinal (CSF), plasenta, tali pusat, jaringan janin, atau spesimen lain (misalnya, cairan ketuban, urine, semen, air liur); ATAU
- Uji antibodi imunoglobulin M (IgM) ZIKV positif dalam serum atau cairan serebrospinal dengan titer antibodi penetralisir ZIKV positif dan titer antibodi penetralisir negatif terhadap dengue atau flavivirus lain yang endemik di wilayah tempat exposure
Infeksi mutakhir Flavivirus, kemungkinan ZIKV:
- Uji antibodi IgM ZIKV positif untuk serum atau cairan serebrospinal dengan titer antibodi penetralisir positif terhadap ZIKV dan virus dengue atau flavivirus endemik lain di wilayah tempat exposure terjadi,
- Uji antibodi IgM ZIKV positif DAN uji antibodi IgM virus dengue negatif tanpa dilakukan pengujian antibodi penetralisir.
Keterkaitan Epidemiologis
- Tinggal atau baru bepergian ke daerah dengan penularan ZIKV yang diketahui; ATAU
- Kontak seksual dengan kasus yang dikonfirmasi atau kemungkinan sedang berada dalam periode risiko penularan infeksi ZIKV atau orang dengan perjalanan baru-baru ini ke daerah dengan penularan ZIKV yang diketahui; ATAU
- Penerima darah atau produk darah dalam jangka waktu 30 hari sejak timbulnya gejala; ATAU
- Penerima transplantasi organ atau jaringan dalam jangka waktu 30 hari sejak timbulnya gejala; ATAU
- Keterkaitan waktu dan tempat dengan kasus yang dikonfirmasi atau probable; ATAU
- Kemungkinan exposure vektor di daerah dengan kondisi musiman dan ekologi yang sesuai untuk potensi penularan lokal melalui vektor.
Lihat Juga Definisi Kasus Subtipe:
- Penyakit virus Zika, kongenital
- Penyakit virus Zika, non-kongenital
- Infeksi virus Zika, kongenital
- Infeksi virus Zika, non-kongenital
Sumber: Diadaptasi dari Duffy MR, Chen TH, Thane Hancock W, dkk. Zika virus outbreak on Yap Island, Federated States of Micronesia. N Engl J Med 2009; 360:2536–2543; and Centers for Disease Control and Prevention. National Notifiable Disease Surveillance System (NNDSS). Zika virus disease and Zika virus infection, 2016 case definition. https://wwwn.cdc.gov/nndss/conditions/zika/case-definition/2016 /06/ .
Definisi kasus adalah pernyataan yang terdiri dari tiga unsur yang jika digabungkan akan menunjukkan bahwa seseorang:
- Memiliki kondisi yang terdiri dari (a) sekumpulan gejala (misalnya, mialgia atau sakit kepala); (b) tanda (misalnya, suhu tinggi, ruam makulopapular, atau ronki) atau (c) temuan laboratorium (mis., leukositosis atau kultur darah positif); dan
- Memiliki kondisi yang terjadi selama periode tertentu, biasanya disebut sebagai periode epidemi; dan
- Memiliki kondisi yang terjadi setelah orang tersebut berada di satu atau lebih lingkungan tertentu (misalnya, rumah sakit, sekolah, tempat kerja, komunitas atau lingkungan, atau di antara orang-orang yang berpartisipasi dalam suatu pertemuan, seperti pernikahan atau rapat).
Pada pada permulaan investigasi lapangan epidemiologis, definisi kasus mungkin cukup luas, namun, definisi kasus merupakan skema klasifikasi yang fleksibel yang sering kali direvisi dan dipersempit saat investigasi berlangsung.
Untuk meminimalkan kemungkinan terjadinya bias dalam penetapan kasus (yaitu, distorsi sistematis dalam pengukuran akibat cara data dikumpulkan), kasus idealnya dicari dan dihitung melalui pencarian sistematis dari berbagai sumber potensial untuk mengidentifikasi jumlah maksimum, atau sampel representatif kasus. Contoh sumber potensial antara lain adalah:
- Data surveilans dari instansi kesehatan-masyarakat;
- Catatan rekam medis dari rumah sakit, laboratorium, atau tempat perawatan rawat jalan;
- Catatan pengaturan institusi (misalnya, catatan kehadiran di sekolah dan tempat kerja); dan
- Survei khusus.
Informasi tentang kasus yang teridentifikasi (misalnya, kode pengidentifikasi pasien, usia, jenis kelamin, ras/etnis, tanggal mulai gejala penyakit atau diagnosis, gejala, tanda, temuan laboratorium, atau data lain yang relevan) harus dicatat secara sistematis dalam spreadsheet atau dengan menggunakan cara lain (misalnya, daftar baris atau pangkalan data epidemiologis serupa) untuk analisis selanjutnya dan untuk digunakan dalam melakukan studi investigasi lebih lanjut (misalnya, pengujian hipotesis). Semua petugas yang terlibat dalam pengumpulan dan pemeliharaan data harus dilatih untuk menggunakan formulir dan kuesioner (apakah formulir tersebut dalam bentuk kertas atau elektronik) dan menyimpan formulir untuk melindungi informasi pribadi sambil memfasilitasi analisis data yang cepat.
Bergantung pada sifat, ruang lingkup, dan tingkat KLB, pertimbangan harus diberikan pada kebutuhan penemuan kasus dan surveilans aktif tambahan setelah informasi yang cukup dikumpulkan untuk mendukung upaya pencegahan dan pengendalian. Secara khusus, surveilans yang sedang berjalan atau diperkuat dapat menjadi faktor terpenting dalam upaya selanjutnya untuk mengevaluasi efektivitas tindakan pengendalian guna membatasi dan menghentikan epidemi (lihat Langkah 9 ).
Langkah 5. Menabulasi dan Membuat Ringkasan Data menurut Waktu, Tempat, dan Orang
Langkah ini melibatkan pemindahan dan transformasi data dari daftar baris menjadi deskripsi epidemiologi dasar KLB. Deskripsi ini mencirikan KLB menurut waktu, tempat, dan orang (disebut sebagai epidemiologi deskriptif). Melalui pengkajian sistematis data dalam daftar baris, tindakan utama biasanya melibatkan:
- Menggambar kurva epidemi,
- Membuat spot map atau proyeksi spasial khusus lainnya, dan
- Membandingkan kelompok orang.
Selain itu, tindakan kunci ini berkontribusi dalam pengembangan hipotesis awal untuk menjelaskan penyebab potensial, sumber, dan cara penyebaran agen penyebab KLB.
Waktu
Untuk menentukan waktu KLB atau epidemi, diperlukan tindakan-tindakan berikut:
- Menyusun kerangka kronologis dengan mengumpulkan dan mengurutkan informasi tentang kejadian-kejadian penting yang diidentifikasi selama pembuatan daftar baris atau melalui investigasi lain, termasuk
- Waktu timbulnya penyakit (gejala, tanda, atau uji laboratorium positif) di kalangan mereka yang terkena dampak;
- Periode kemungkinan terjadinya exposure agen penyebab atau faktor risiko;
- Waktu ketika perawatan diberikan atau tindakan pengendalian dilaksanakan; dan
- Waktu kejadian yang berpotensi terkait atau exposure yang tidak biasa.
Bab 6 mencakup contoh kurva epidemi yang menampilkan jenis informasi yang dapat dianalisis untuk membantu dalam melakukan investigasi lapangan.
- Membuat kurva epidemi dengan membuat grafik jumlah kasus pada sumbu y dalam kaitannya dengan satuan waktu (misalnya, jam, hari, bulan) pada sumbu x—perhatikan bahwa interval waktu secara konvensional harus kurang dari (yaitu, seperempat hingga sepertiga) masa inkubasi yang diketahui atau dicurigai.
- Menggunakan konfigurasi kurva epidemi untuk membuat kesimpulan awal tentang cara penyebaran (misalnya, orang ke orang, sumber yang sama atau satu sumber yang berkelanjutan) agen penyebab yang dicurigai.
- Jika agen telah diketahui, gunakan pengetahuan tentang masa inkubasi untuk melihat periode kemungkinan exposure di kalangan orang-orang yang terkena dampak secara retrospektif.
- Jika agen tidak diketahui, tetapi kejadian umum atau periode exposure mungkin terjadi, pertimbangkan agen penyebab potensial berdasarkan kemungkinan periode inkubasi.
- Jika diindikasikan, buat kurva epidemi relatif terhadap lokasi tertentu (misalnya, pengaturan tempat kerja, unit rumah sakit, ruang kelas, atau lingkungan sekitar) atau kelompok yang diidentifikasi oleh karakteristik risiko potensial lainnya.
Tempat
Gunakan informasi yang dikumpulkan untuk daftar baris dan melalui investigasi lain untuk mengarahkan kasus dalam kaitannya dengan lokasi, termasuk:
- Tempat tinggal,
- Tempat kerja;
- Tempat kegiatan rekreasi;
- Tempat kegiatan (misalnya, kamar atau unit tempat orang dirawat di rumah sakit; kamar yang dikunjungi selama konvensi atau pertemuan; atau tempat duduk atau lokasi kegiatan dalam alat angkut transportasi, seperti pesawat atau kapal pesiar).
Dengan menggunakan informasi tentang tempat, buat spot map (Gambar 3.1 , 3.2 , 3.3 ) atau metode visual lainnya untuk menggambarkan lokasi kasus pada saat timbulnya penyakit atau kemungkinan agen exposure atau faktor penyebab, termasuk:
- Di dalam gedung
- Lokasi perumahan atau lingkungan, atau
- Wilayah geografis atau geopolitik (misalnya, kota, distrik, negara bagian, atau wilayah).
Orang
Gunakan informasi yang dikumpulkan untuk membuat daftar baris guna menggambarkan kasus yang terkait dengan faktor-faktor seperti:
- Karakteristik demografi (misalnya, usia, jenis kelamin, dan ras/etnis), pekerjaan, dan diagnosis; dan
- Karakteristik yang sama-sama dimiliki oleh orang-orang yang terkena dampak.
Jika memungkinkan dan jika diindikasikan, dapatkan data penyebut (misalnya, total orang yang membantu memasak dalam KLB penyakit yang ditularkan melalui makanan) untuk mengembangkan perkiraan awal tingkat penyakit dalam kaitannya dengan demografi, exposure, dan karakteristik lainnya.
Gambar 3.1
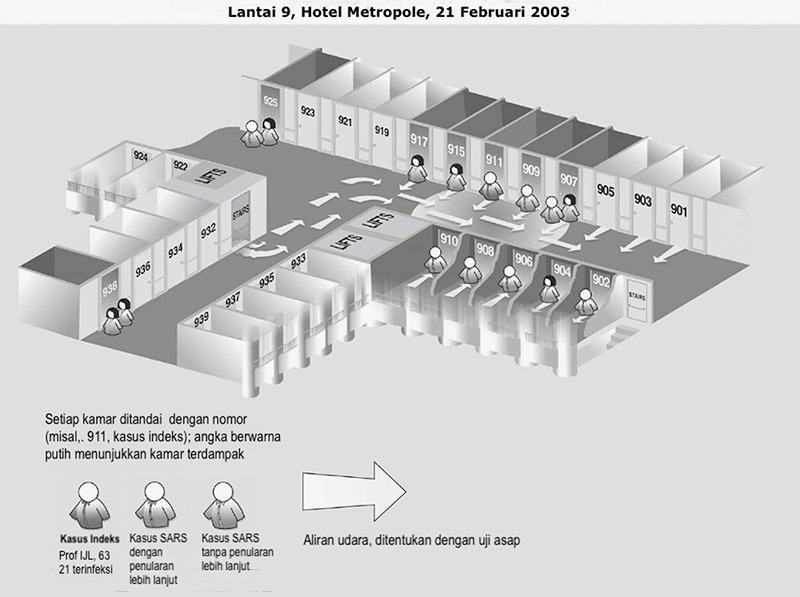
Gambar 3.1 Spot map pengunjung yang menginap di lantai sembilan Hotel Metropole, Hong Kong, 21 Februari 2003, yang memiliki gejala yang kemudian diidentifikasi sebagai Severe Acute Respirtory Syndrome (SARS)
Sumber: Referensi 12 . Dicetak ulang dengan izin dari Organisasi Kesehatan Dunia,
5 Februari 2018.
Gambar 3.2
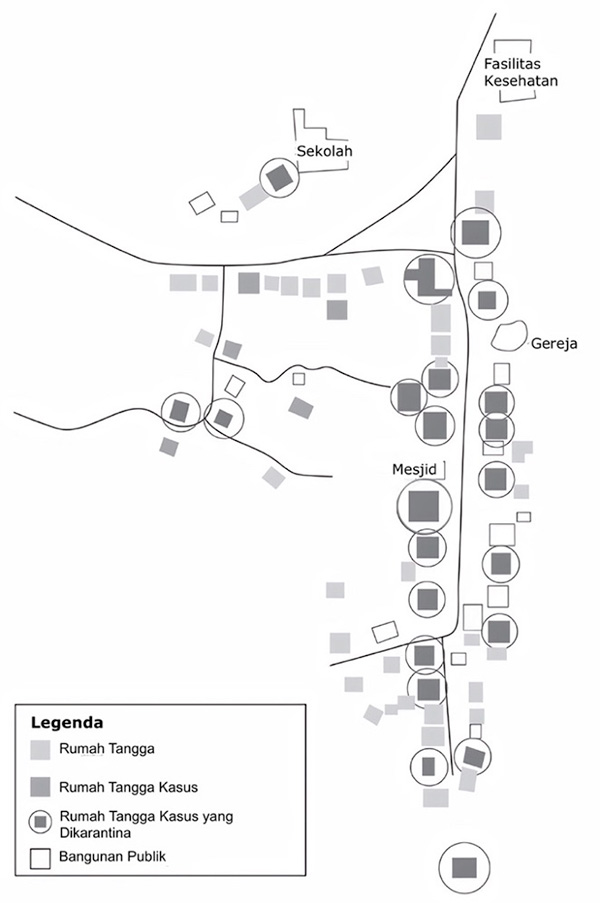
Peta skema desa X, Sierra Leone, yang menunjukkan status rumah tangga terinfeksi virus Ebola kumulatif dan status karantina, 1 Agustus– 10 Oktober 2014
Sumber: Referensi 13 .
Gambar 3.3
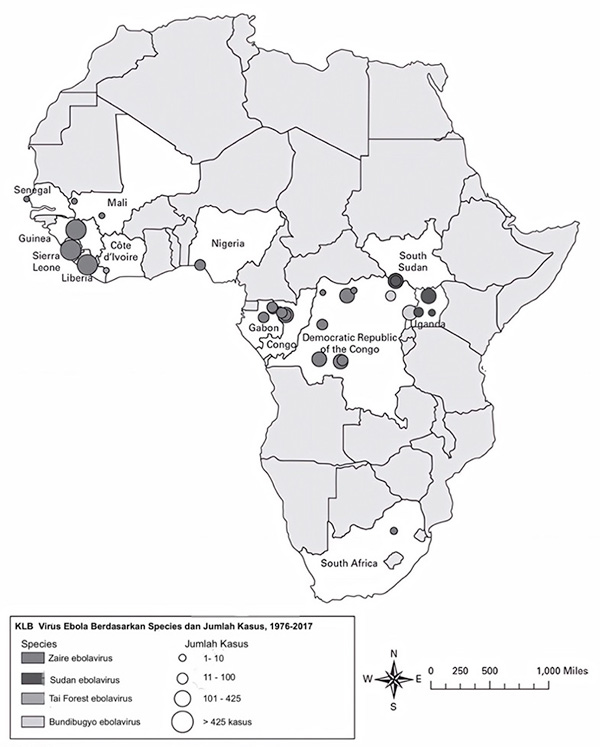
Gambar 3.3 Kasus penyakit virus Ebola, Afrika, 1976 - 2017
Sumber : Referensi 14 .
Tindakan pengendalian mencakup dua kategori intervensi: (1) intervensi yang dapat diarahkan pada sumber yang paling menular dan agen penyebab penyakit lainnya (misalnya, mengobati orang dan hewan yang terinfeksi atau mengisolasi orang terinfeksi yang menular) dan (2) intervensi yang ditujukan pada orang yang rentan terhadap agen tersebut (memberikan profilaksis pasca exposure, memvaksinasi terlebih dahulu, atau menggunakan teknik penghalang [barrier technique]) (lihat Bab 11 dan Kotak 3.5 ). Dalam konsepnya, tindakan pengendalian diimplementasikan hanya setelah langkah-langkah sebelumnya dan selanjutnya—termasuk mengembangkan dan menguji hipotesis tentang penyebab atau cara penyebaran—telah diimplementasikan. Namun dalam praktiknya, keputusan tentang tindakan pengendalian mungkin diperlukan pada setiap langkah dalam urutan, dan tindakan pengendalian awal dapat ditetapkan berdasarkan informasi awal yang terbatas dan kemudian dimodifikasi sesuai kebutuhan saat investigasi berlangsung. Langkah-langkah pengendalian harus dipertimbangkan lagi setelah studi yang lebih sistematis selesai.
Contoh Kesehatan-masyarakat: Mengendalikan KLB Hepatitis A di Tempat Penitipan Anak
Ketika etiologi, cara penyebaran dan intervensi diketahui pada saat KLB diidentifikasi, tindakan pengendalian dapat segera dimulai. Misalnya, sebelum vaksin hepatitis A diberikan secara rutin kepada anak-anak mulai usia 1 tahun, satu kasus hepatitis A di tempat penitipan anak memicu pemberian profilaksis immunoglobulin ke seluruh kohort anak-anak dan staf yang terpapar. Tindakan ini dilakukan karena hubungan epidemiologi yang telah diketahui antara kasus tanpa gejala dan memiliki gejala mengarahkan upaya ke arah profilaksis orang yang terpapar. Hal ini juga meminimalkan kebutuhan akan investigasi ekstensif untuk secara khusus mengidentifikasi orang yang terinfeksi. Respons didasarkan pada kebijakan dan pedoman rutin yang dikembangkan oleh para ahli berdasarkan studi dan pengalaman KLB sebelumnya dan kepastian virtual tentang etiologi masalah dan cara penyebarannya.
Sumber: Diadaptasi dari Referensi 15 .
Langkah 7. Mengembangkan dan Menguji Hipotesis
Hipotesis tentang agen penyebab, sumber atau reservoir agen penyakit, cara penularan, dan faktor risiko penyakit dapat dikembangkan berdasarkan informasi dari berbagai sumber termasuk: Pengetahuan para ahli di bidang epidemiologi lapangan, para ahli laboratorium, dan lainnya:
- Temuan epidemiologi deskriptif yang dihasilkan dari analisis daftar orang terkena dampak yang teridentifikasi;
- Informasi yang diperoleh dari wawancara individu atau kelompok orang yang terkena dampak dengan menggunakan kuesioner terstruktur atau pertanyaan terbuka;
- Cerita, kesan, dan ide dari orang yang terkena dampak atau orang lain di daerah yang terkena dampak; dan
- Pertimbangan kasus outlier (yaitu, kasus yang muncul pada awal atau akhir periode KLB).
Dalam kasus tertentu, temuan epidemiologi deskriptif saja, atau hasil data survei cross sectional atau penelitian lain akan cukup untuk mengembangkan hipotesis. Namun, sering kali, metode epidemiologi analitik—khususnya studi kohort atau studi kasus-kontrol—diperlukan untuk mengidentifikasi kemungkinan risiko dan faktor penyebab lainnya dan untuk menguji kekuatan hubungan faktor-faktor tersebut dengan penyakit. Oleh karena itu, proses pengujian hipotesis mungkin memerlukan beberapa iterasi penyusunan dan pengujian hipotesis, studi serial, serta pengumpulan, analisis, dan pengelolaan data tambahan yang cukup besar. Lihat Bab 7 untuk penjelasan tentang bagaimana studi kohort dan kasus-kontrol dapat digunakan secara efektif dalam KLB penyakit yang disebabkan oleh makanan atau penyakit yang ditularkan melalui air dan jenis investigasi lapangan lainnya ( Kotak 3.6 ).
Kesehatan-Masyarakat Contoh: Perumusan Hipotesis
Dalam KLB penyakit bawaan pangan yang terjadi secara nasional, hasil deskriptif wawancara berdasarkan National Hypothesis Generating Questionnaire digunakan untuk mengidentifikasi pengaturan institusi (misalnya rumah sakit dan sekolah), selai kacang, dan ayam sebagai sumber potensial salmonellosis. Tingginya persentase responden dengan exposure di institusi (58%) dan exposure selai kacang (71%) dan ayam (86%) memungkinkan tim untuk memfokuskan kegiatan investigasi lebih lanjut di tiga bidang ini. Saat investigasi berlanjut, kasus-kasus dari pengaturan institusional menunjuk ke arah distributor makanan umum. Selai kacang merek tertentu didistribusikan ke fasilitas, dan botol selai kacang yang telah terbuka dari merek tersebut tersedia untuk pengujian Salmonela. Galur KLB diisolasi dari sampel.
Sumber: Diadaptasi dari Referensi 16 .
Biasanya, temuan asosiasi yang signifikan secara statistik (misalnya, p-value yang kecil) saja tidak dapat menjadi bukti yang memadai untuk mendukung kesimpulan tentang validitas hipotesis dan untuk menerapkan intervensi untuk menghentikan KLB Sebaliknya, semua informasi kunci dan temuan investigasi harus dilihat secara menyeluruh dalam kaitannya dengan standar seperti prinsip penyebab Bradford Hill ( 17 ) ( Kotak 3.7 ).
Kriteria Bradford Hill
- Kekuatan asosiasi.
- Konsistensi dengan studi lain.
- Temporalitas (exposure mendahului efek [penyakit]).
- Masuk akal secara biologis.
- Gradien biologis (dosis-respons).
Sumber: Diadaptasi dari Referensi 17 .
Langkah 9. Menerapkan dan Mengevaluasi Tindakan Pengendalian dan Pencegahan
Tujuan akhir dari investigasi lapangan epidemiologis adalah untuk menerapkan tindakan pengendalian yang rasional secara ilmiah dan disarankan guna mencegah morbiditas atau mortalitas tambahan terkait KLB. Langkah-langkah pengendalian yang diterapkan dalam KLB akan bervariasi berdasarkan agen penyebab, cara penyebaran, ukuran dan karakteristik populasi yang berisiko, tempat kejadian, dan pertimbangan lain, seperti sumber daya yang tersedia, politik, dan keprihatinan masyarakat. Kategori tindakan pengendalian yang digunakan untuk menghentikan KLB dijelaskan dalam bab ini di Langkah 6 dan selanjutnya dibahas di Bab 11 .
Mengevaluasi dampak dari tindakan pengendalian sangat penting. Oleh karena itu, upaya evaluasi harus dilaksanakan bersamaan dengan tindakan pengendalian untuk menilai efektivitasnya dalam mengurangi dan akhirnya, menghentikan KLB. Jika belum ada, surveilans aktif harus dimulai untuk memantau kasus baru dan bukti dari efek tindakan pengendalian, serta untuk memandu pengambilan keputusan tentang kebutuhan tambahan (misalnya, investigasi lebih lanjut, studi tambahan, atau modifikasi tindakan pengendalian).
Terlepas dari intervensi yang dilakukan, implikasi etis dari setiap tindakan harus dipertimbangkan. Karena investigasi KLB biasanya melibatkan pengumpulan informasi pribadi yang dapat diidentifikasi secara pribadi dari individu, dan sering kali dari keluarga, rekan kerja, atau kenalan lainnya. Ahli epidemiologi harus memahami peraturan daerah, negara bagian, dan federal yang berlaku mengenai perlindungan privasi.
Langkah 10. Mengkomunikasikan Temuan
Ahli epidemiologi lapangan harus menjadi komunikator yang rajin dan efektif selama dan setelah investigasi KLB dilakukan. Informasi yang mereka berikan membantu masyarakat, pemangku kepentingan menerima informasi yang akurat selama KLB, menginformasikan keputusan tentang tindakan untuk menghentikan KLB, dan mendokumentasikan investigasi.
Langkah ini memerlukan tindakan berikut:
- Menetapkan rencana komunikasi pada awal investigasi (lihat juga Bab 2 ).
- Mengidentifikasi atau menetapkan juru bicara atau penanggung jawab yang konsisten yang akan berperan sebagai komunikator utama untuk tim investigasi. Penunjukan ini akan mengoptimalkan efisiensi tim dengan memusatkan peran komunikasi pada satu orang yang dapat diakses oleh media dan lainnya. Tindakan ini juga akan meminimalkan potensi kebingungan atau kesalahpahaman dengan memastikan konsistensi dalam penyampaian pesan selama investigasi.
- Memberikan pengarahan lisan dan komunikasi tertulis, sesuai kebutuhan.
- Laporan tertulis dapat disesuaikan untuk berbagai tujuan, termasuk menyampaikan rekomendasi secara formal, memenuhi persyaratan kelembagaan untuk dokumentasi, menyediakan catatan untuk referensi di masa mendatang, dan memfasilitasi penyebaran cepat temuan investigasi kepada otoritas yang meminta bantuan, pemangku kepentingan, sejawat di bidang ilmiah, dan lain-lain.
- Sebelum meninggalkan lapangan, tim investigasi harus memberikan laporan awal tertulis dan lisan yang mendokumentasikan semua kegiatan, mengkomunikasikan temuan, dan menyampaikan rekomendasi kepada otoritas peminta bantuan dan pemangku kepentingan setempat. Laporan akhir yang lebih rinci mungkin diberikan kemudian, terutama jika analisis dan studi tambahan direncanakan.
- Laporan singkat yang diterbitkan dengan cepat dalam buletin kesehatan-masyarakat (misalnya, Morbidity and Mortality Weekly Report) dapat membantu mengingatkan sejawat lain tentang masalah tersebut.
KESIMPULAN
Bab ini memaparkan pendekatan 10 langkah untuk melakukan investigasi lapangan epidemiologis. Meskipun semua langkah tersebut tidak boleh ada yang terlewat, langkah-langkah tersebut dapat dilakukan secara bersamaan atau tidak berurutan, tergantung keadaan pada saat investigasi. Meskipun temuan epidemiologi deskriptif cukup untuk mendukung inisiasi tindakan kesehatan-masyarakat dalam investigasi tertentu, investigasi yang lebih luas, termasuk studi analitik, sering kali diperlukan untuk memberikan dasar rasional ilmiah untuk intervensi. Terlepas dari kerumitannya, daftar langkah-langkah yang mengatur investigasi epidemiologi lapangan membantu memastikan fokus dan ketelitian selama respons investigasi.
UCAPAN TERIMA KASIH
Penulis berterima kasih kepada mendiang Michael B. Gregg yang menjabat sebagai Pemimpin Redaksi untuk tiga edisi pertama Field Epidemiology; Beliau juga menulis versi awal bab ini. Selama bertahun-tahun, Dr. Gregg mengajarkan topik ini dalam Kursus Musim Panas Epidemic Intelligent Service Course.
REFERENSI
- Self-study course SS 1978. Principles of epidemiology in public health practice, third edition. An introduction to applied epidemiology and biostatistics. Lesson six: investigating an outbreak. https://www.cdc.gov/ophss/csels/dsepd/ss1978/lesson6/section2.html .
- Gertsmann BB. Outbreak investigation. In: Gertsman BB, ed. Epidemiology kept simple: an introduction to traditional and modern epidemiology. 2nd ed. Hoboken, NJ: Wiley-Liss, Inc.; 2003:351–64.
- Brownson RC. Outbreak and cluster investigations. In: Brownson RC, Petitti DB, eds. Applied epidemiology: theory to practice. New York: Oxford University Press; 1998:71–104.
- Reingold AL. Outbreak investigations—a perspective. Emerg Infect Dis. 1998;4:21–7.
- CDC. Multistate and nationwide foodborne outbreak investigations: a step-by-step guide. https://www.cdc.gov/foodsafety/outbreaks/investigating-outbreaks/investigations/Indonesia.html .
- CDC. Foodborne disease outbreak investigation and surveillance tools: national hypothesis generating questionnaire. https://www.cdc.gov/foodsafety/outbreaks/surveillance-reporting/investigation-toolkit.html
- Imperato PJ. The convergence of a virus, mosquitoes, and human travel in globalizing the Zika epidemic. J Community Health. 2016;41:674–9.
- Gregg MB. Conducting a field investigation. In: Gregg MB, ed. Field epidemiology. 3rd ed. New York: Oxford University Press; 2008:81–96.
- Weinstein RA, Stamm WE. Pseudoepidemics in hospital. Lancet. 1977;310:862–4.
- CDC. Pneumocystis pneumonia—Los Angeles. MMWR. 1981;30:250–2.
- CDC. Task Force on Kaposi’s Sarcoma and Opportunistic Infections. Epidemiologic aspects of the current outbreak of Kaposi’s sarcoma and opportunistic infections. N Engl J Med. 1982;306:248–52.
- World Health Organization. SARS: how a global epidemic was stopped. WHO Regional Officer for the Western Pacific Region. Manila, Philippines: World Health Organization; 2006. http://www.yncdc.cn/newsview.aspx?id=19185external icon
- Gleason B, Foster S, Wilt G, dkk. Geospatial analysis of household spread of Ebola virus in a quarantined village—Sierra Leone, 2014. Epidemiol Infect. 2017;145:2921–9.
- CDC. Ebola virus disease distribution map. https://www.cdc.gov/vhf/ebola/outbreaks/history/distribution-map.html
- Goodman RA, Buehler JW, Koplan JP. The epidemiologic field investigation: science and judgment in public health practice. Am J Epidemiol. 1990;132:9–16.
- Cavallaro E, Date K, Medus C, dkk. Salmonela Typhimurium infections associated with peanut products. N Engl J Med. 2011;365:601–10.
- Hill AB. The environment and disease: association or causation? Proc R Soc Med. 1965;58:295–300.
